Ustione
| Ustione | |
|---|---|
 | |
| Specialità | medicina d'emergenza-urgenza |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 940 e 949 |
| ICD-10 | T20-T32 |
| MeSH | D002056 |
| MedlinePlus | 000030 |
| eMedicine | 1278244 |
L'ustione è una lesione dei tessuti tegumentari causata dall'esposizione del tessuto stesso a fonti termiche, a sostanze chimiche (causticazione), a sorgenti elettriche o a radiazioni.[1] Le ustioni che interessano solo il primo strato di pelle sono definite «ustioni superficiali» o «di primo grado»; quando il danno penetra in alcuni degli strati sottostanti, la lesione è denominata «ustione a spessore parziale» o «di secondo grado»; se invece l'alterazione coinvolge tutti gli strati della cute, si classifica come «ustione a tutto spessore» o «di terzo grado»; un'ustione che comporta lesioni ai tessuti più profondi, come muscoli o ossa si classifica di quarto grado.
Il trattamento necessario dipende dalla gravità: alterazioni superficiali possono essere gestite con semplici antidolorifici, mentre le grandi ustioni richiedono un trattamento prolungato in centri specializzati. Il raffreddamento con l'acqua può aiutare ad alleviare il dolore e diminuire il danno. Le ustioni a spessore parziale possono richiedere la pulizia con acqua e sapone, seguita da una medicazione; non è ben definita la gestione delle vesciche, ma è consigliabile lasciarle intatte. Ustioni su tutto lo spessore di solito richiedono trattamenti chirurgici, come gli innesti cutanei. Ustioni estese spesso richiedono la somministrazione di grandi quantità di liquidi per via endovenosa, poiché la risposta infiammatoria successiva comporta formazione di edema e significative perdite di fluido capillare. Le complicanze più comuni correlate alle ustioni sono legate alle infezioni.[2][3]
Le grandi ustioni possono essere fatali, ma i trattamenti moderni sviluppati a partire dal 1960 hanno migliorato significativamente la prognosi, soprattutto nei bambini e nei giovani adulti.[4] A livello mondiale, circa 11 milioni di persone all'anno richiedono cure mediche e 300 000 muoiono a causa di ustioni.[5] Negli Stati Uniti, circa il 4% delle persone ricoverate in un centro per grandi ustionati non sopravvive.[6] La prognosi a lungo termine è principalmente correlata alla dimensione delle ustioni e all'età della persona colpita, giacché i più giovani hanno maggior speranza di guarigione rispetto ai soggetti più anziani.
Storia
[modifica | modifica wikitesto]
Casi di ustioni e primitivi rimedi sono documentati in alcune pitture rupestri risalenti a più di 3 500 anni fa.[4] Il Papiro Edwin Smith del 1600 a.C. descrive trattamenti a base di miele e balsamo di resina.[4]
Molti altri metodi di trattamento sono stati sperimentati nel corso dei secoli: i cinesi utilizzavano le foglie di tè (secondo documenti risalenti al VII secolo a.C.), il lardo e l'aceto erano consigliati da Ippocrate di Coo intorno al V secolo a.C. mentre il medico romano Aulo Cornelio Celso del I secolo d.C. prescriveva vino e mirra.[4] Nel 1500, il barbiere-chirurgo francese Ambroise Paré fu il primo a classificare le ustioni secondo diversi gradi.[7] Guillaume Dupuytren, nel 1832, ampliò questa classificazione a sei diversi livelli di gravità.[4][8]
Lo sviluppo di cure moderne iniziò tra la fine del XVIII secolo e l'inizio del XIX, mentre il primo ospedale dedicato al trattamento dei pazienti ustionati aprì nel 1843 a Londra.[4][7] Durante la prima guerra mondiale, Henry Drysdale Dakin e Alexis Carrel svilupparono un metodo per la pulizia e la disinfezione delle bruciature e delle ferite utilizzando soluzioni di ipoclorito di sodio, tale metodo contribuì a ridurre la mortalità in misura significativa.[4] Nel 1940, l'importanza dell'escissione precoce e degli innesti cutanei ha guadagnato il riconoscimento da parte della comunità medica.[4] Nel 1970, i ricercatori hanno dimostrato l'importanza dello stato ipermetabolico che accompagna le grandi ustioni.[4]
Epidemiologia
[modifica | modifica wikitesto]
Nessun dato
< 50
50-100
100-150
150-200
200-250
250-300
300-350
350-400
400-450
450-500
500-600
> 600
Nel 2004, circa 11 milioni di ustioni hanno richiesto assistenza medica in tutto il mondo, facendo registrare 300 000 decessi.[5] Ciò rende l'ustione la quarta causa di infortunio a livello globale, preceduta dagli incidenti stradali, dalle cadute e dagli atti violenti deliberati.[5] Circa il 90% dei casi si verifica nei paesi in via di sviluppo: ciò è stato in parte attribuito al sovraffollamento e a un modo non sicuro di cucinare i cibi.[5] Nel complesso, quasi il 60% delle ustioni mortali si verifica nel Sud-est asiatico, con un tasso di 11,6 casi ogni 100 000 abitanti.[10]
Nel mondo sviluppato, i maschi adulti presentano il doppio della mortalità rispetto alle femmine se colpiti da ustioni: ciò è probabilmente dovuto alle loro occupazioni lavorative e a una maggiore propensione all'assunzione di rischi. In molti paesi in via di sviluppo, al contrario, le femmine presentano il doppio del rischio dei maschi: ciò si spiega correlando tali eventi con incidenti in cucina o con la violenza domestica.[5] Nei bambini, la mortalità per ustioni risulta dieci volte maggiore nei paesi in via di sviluppo.[5] In generale, nei bambini è una delle prime quindici cause di morte.[1] Tuttavia, dal 1980 al 2004, molti paesi hanno conosciuto una diminuzione del tasso di ustioni mortali come pure del numero complessivo di casi.[5]
Paesi industrializzati
[modifica | modifica wikitesto]Si stima che ogni anno circa 500 000 casi di ustioni ricevano cure mediche negli Stati Uniti;[11] nel 2008 si sono registrati circa 3 300 decessi.[1] La maggior parte dei casi di ustione (70%) si verifica nella popolazione maschile.[6][12] La più alta incidenza di ustioni si riscontra nella fascia di età compresa tra i 18 e i 35 anni, mentre le scottature sono più frequenti nei bambini di meno di cinque anni e negli adulti sopra i 65.[12] Le ustioni di natura elettrica causano circa 1 000 decessi all'anno,[13] mentre la sola folgorazione dovuta a un fulmine provoca la morte di circa 60 persone nel medesimo periodo.[14]
Una revisione sistematica sui dati epidemiologici europei ha evidenziato come la causa più comune di ustioni gravi sia rappresentata dalle fiamme, mentre il luogo più pericoloso – soprattutto per i bambini – è l'ambiente casalingo (80% ÷ 90% degli eventi), e in modo particolare la cucina e il bagno. Per la popolazione adulta, il luogo di lavoro è correlato a circa un terzo dei casi di ustioni. Alcuni studi hanno riportato che dal 3% al 6% dei casi di ustione registrati in Europa sono da imputarsi a intenti suicidari, ma altre ricerche hanno abbassato queste stime al 2%;[15] questi eventi si verificano più frequentemente negli uomini di mezza età.[16]
Paesi in via di sviluppo
[modifica | modifica wikitesto]In India, fra le 700 000 e le 800 000 persone ogni anno vanno incontro a ustioni significative; tuttavia pochi di loro ricevono cure presso centri specializzati.[17] I tassi più elevati si registrano nelle donne fra i 16 e i 35 anni di età, come verosimile conseguenza della presenza di cucine non sicure e dell'utilizzo degli indumenti larghi tipici della tradizione indiana:[17] si stima infatti che un terzo di tutte le ustioni che si verificano nel paese siano causate da vestiti che prendono fuoco da fiamme libere.[18] Fra le giovani donne non sono infrequenti neppure le ustioni intenzionali, dovute a casi di violenza domestica oppure a episodi di autolesionismo.[5][16]
Cause
[modifica | modifica wikitesto]Le ustioni possono essere causate da una varietà di fonti esterne classificate come termiche, chimiche, elettriche o da sorgenti di radiazioni.[19]
Negli Stati Uniti, al 2014, le cause più comuni di ustioni sono: fuoco o fiamme (43%), scottature (34%), oggetti caldi (9%), energia elettrica (4%) e sostanze chimiche (3%).[20] La maggior parte dei casi si verifica a casa (69%) o al lavoro (9%).[6] Quasi tutte le lesioni sono di natura accidentale: solamente il 2% dei casi risultano provocati dall'intervento deliberato di un altro individuo e l'1-2% discendono da un tentativo di suicidio.[5] L'inalazione dell'aria calda può inoltre cagionare lesioni alle vie aeree o ai polmoni: ciò si verifica in circa il 6% dei casi.[10]
Ustioni termiche
[modifica | modifica wikitesto]Negli Stati Uniti, il fuoco e i liquidi caldi sono le cause più comuni di ustioni.[10] Nell'ambito degli incendi domestici con vittime, il 25% dei decessi è dovuto al fumo e i dispositivi di riscaldamento sono la causa del 22% degli eventi; quasi la metà degli infortuni sono dovuti ai tentativi maldestri di estinguere l'incendio.[1] La scottatura è spesso causata da liquidi caldi o da gas, in particolare da bevande calde, dall'acqua di rubinetto a temperatura troppo elevata nel bagno e nella doccia, dall'olio usato per friggere e dal vapore.[21] Le lesioni da scottature appaiono frequenti nei bambini al di sotto dei cinque anni:[22] questa categoria costituisce circa i due terzi di tutti gli ustionati negli Stati Uniti e in Australia.[10] Il contatto con oggetti roventi è la causa di circa il 20-30% delle ustioni nei bambini;[10] le lesioni provocate in questo modo sono generalmente di primo o di secondo grado, ma possono verificarsi anche ustioni di terzo grado, soprattutto dopo un contatto prolungato.[22] I fuochi d'artificio usati in occasione di festività e ricorrenze rappresentano una causa comune di ustioni in molti paesi, soprattutto fra gli adolescenti maschi.[23]
Ustioni chimiche (causticazioni)
[modifica | modifica wikitesto]
I prodotti chimici (caustici) causano tra il 2 e l'11% di tutte le ustioni e contribuiscono al 30% dei decessi correlati.[24] Le ustioni chimiche possono essere causate da oltre 25 000 sostanze,[12] molte delle quali sono basi forti (55%) o acidi forti (26%).[24] La maggior parte dei decessi per ustioni chimiche sono dovuti all'ingestione.[12]
Gli agenti più comuni sono l'acido solforico disciolto nei prodotti per la pulizia, l'ipoclorito di sodio contenuto nella candeggina e gli alogenuri alchilici che si trovano invece nei prodotti per la rimozione della vernice.[12] L'acido fluoridrico, a sua volta, può causare ustioni particolarmente profonde che possono diventare sintomatiche solo a distanza di tempo dall'esposizione,[25] mentre l'acido formico può provocare la rottura di un numero significativo di globuli rossi.[26]
Ustioni elettriche (folgorazioni)
[modifica | modifica wikitesto]Le ustioni elettriche o folgorazioni sono classificate come derivanti da alta tensione (maggiore o uguale a 1 000 volt), da bassa tensione (meno di 1 000 volt) o quali ustioni secondarie dovute a un arco elettrico;[12] nei bambini sono causate spesso dal contatto con cavi elettrici (60%) o prese elettriche (14%).[10] Anche i fulmini possono provocare ustioni:[27] i fattori di rischio comprendono la partecipazione ad attività all'aria aperta come l'alpinismo, il golf e il lavoro in spazi aperti.[14] La mortalità dovuta a un fulmine è di circa il 10%.[14]
Gli infortuni dovuti all'elettricità, oltre a provocare ustioni, possono cagionare anche fratture o lussazioni secondarie a contrazioni muscolari.[14] Nell'eventualità di un contatto diretto con corrente elettrica ad alta tensione, le lesioni più gravi possono sviluppare prevalentemente all'interno del corpo e quindi l'entità del danno non può essere giudicata mediante l'esame della sola cute.[14] Il contatto con la corrente, anche a bassa tensione, può portare inoltre ad aritmie cardiache o all'arresto cardiaco.[14]
Ustioni da radiazione
[modifica | modifica wikitesto]
Le ustioni da radiazione possono essere causate dall'esposizione prolungata ai raggi ultravioletti (come quelli provenienti dal sole, dalle cabine abbronzanti o da processi di saldatura) o alle radiazioni ionizzanti (come nel caso della radioterapia, dei raggi X o di un fallout radioattivo).[28] L'esposizione al sole, in particolare, rappresenta la causa più comune di ustione superficiale da radiazione.[29]
Gli effetti sulla cute delle radiazioni ionizzanti dipendono dalla quantità di esposizione, con la perdita dei capelli dopo un'esposizione di 3 Gy, arrossamenti dopo 10 Gy, desquamazione della pelle dopo 20 Gy e necrosi dopo 30 Gy;[30] l'arrossamento, se si verifica, potrebbe apparire alcuni giorni dopo l'esposizione.[31] Le ustioni da microonde sono provocate dal riscaldamento causato dalle microonde stesse.[32] Benché anche un'esposizione molto breve possa causare lesioni, in genere si tratta di un evento raro.[32][33]
Le lesioni da radiazione sono trattate come le altre ustioni.[30]
Ustioni non accidentali
[modifica | modifica wikitesto]Nell'ambito dei pazienti ricoverati in ospedale per scottature o ustioni termiche, il 3-10% dei casi sono dovuti a episodi di violenza.[16] Fra le cause scatenanti si annoverano gli abusi minorili, i contrasti personali, le violenze coniugali, le violenze sugli anziani e le controversie di natura lavorativa.[16] Una scottatura da immersione può essere indice di abusi sui minori;[22] altri indizi di possibili abusi includono: ustioni circonferenziali, assenza di segni di schizzi, presenza di bruciature di profondità uniforme in associazione con altri segni di abbandono o di violenza.[34]
La «bruciatura delle spose», una forma di violenza domestica, non è un fenomeno raro in alcune culture, come in India, dove le donne possono essere arse vive da parte del marito o della famiglia di questi per via di una dote ritenuta inadeguata.[35][36] In Pakistan, le lesioni da acido rappresentano il 13% delle ustioni intenzionali e sono spesso correlate alla violenza domestica.[34] L'auto-immolazione, ovvero darsi fuoco come forma di protesta, è relativamente comune fra le donne indiane.[5]
Fisiopatologia
[modifica | modifica wikitesto]
A temperature superiori a 44 °C, le proteine cominciano a perdere la loro struttura tridimensionale e cominciano a rompersi:[11] ciò provoca danni ai tessuti e alle cellule.[12] Molti degli effetti diretti delle ustioni sulla salute – come disfunzioni del tatto, incapacità di prevenire la perdita di liquidi per evaporazione e incapacità di controllare la temperatura corporea – sono conseguenze dell'interruzione nel normale funzionamento della pelle.[12] La disgregazione delle membrane cellulari induce le cellule a perdere potassio negli spazi esterni, oltre che ad accettare acqua e sodio.[12]
Le grandi ustioni, vale a dire quelle che insistono su oltre il 30% della superficie corporea, implicano una risposta infiammatoria considerevole[37] che comporta un aumento delle perdite di fluido nei capillari[26] e il verificarsi di un successivo edema tissutale.[12] Ciò provoca a sua volta una complessiva perdita di volume del sangue, con una significativa perdita di plasma nel sangue rimanente e dunque un notevole incremento della sua densità.[12] Lo scarso afflusso di sangue agli organi, come ai reni e al tratto gastrointestinale, può causare insufficienza renale e ulcere allo stomaco.[38]
L'aumento dei livelli di catecolamine e di cortisolo può provocare inoltre uno stato ipermetabolico che può perdurare per anni.[37] Questo è associato a un aumento della gittata cardiaca, del metabolismo e della frequenza cardiaca (tachicardia), nonché a una scarsa funzione immunitaria.[37]
Segni e sintomi
[modifica | modifica wikitesto]
Le caratteristiche di un'ustione dipendono dalla sua profondità. Ustioni superficiali causano dolore per la durata di due o tre giorni, seguito da una desquamazione della pelle nei giorni successivi.[39][40] Gli individui affetti da gravi ustioni possono accusare vari problemi tra cui senso di pressione invece che dolore. Ustioni a tutto spessore possono essere del tutto insensibili al tocco leggero o alla puntura.[40]
Mentre le ustioni superficiali si presentano in genere di colore rosso, le lesioni più gravi sono di colore rosa, bianco o nero.[40] Ustioni intorno alla bocca, capelli bruciacchiati o bruciature all'interno del naso possono indicare che vi sono state ustioni alle vie respiratorie, ma ciò non è sufficiente a determinarlo con esattezza.[26] I segni più preoccupanti sono: respiro corto, raucedine e stridore o sibilo.[26] Il prurito è comune durante il processo di guarigione e si verifica nel 90% degli adulti e in quasi tutti i bambini.[41] L'intorpidimento o il formicolio possono persistere per un periodo prolungato di tempo dopo una ustione elettrica.[14] Le ustioni possono anche portare a stress emotivo e psicologico.[5]
| Tipo[12] | Strati coinvolti | Aspetto | Consistenza | Sensazione | Tempo di guarigione | Prognosi | Esempio |
|---|---|---|---|---|---|---|---|
| Superficiale (primo grado) | Epidermide[39] | Rossore senza vesciche[12] | Secca | Dolorosa[12] | 5-10 giorni[12][42] | Ottima guarigione;[12] scottature ripetute aumentano il rischio di melanoma[43] | 
|
| Spessore parziale superficiale (secondo grado) | Si estende al derma superficiale (papillare)[12] | Rossastro con vesciche chiare[12] | Umido[12] | Molto doloroso[12] | Tra le 2 e le 3 settimane[12][40] | Infezione locale/cellulite ma generalmente nessuno sfregio[40] | |
| Spessore parziale profondo (secondo grado) | Si estende nel derma profondo (reticolare)[12] | Giallo o bianco; possibile formazione di vesciche[12] | Abbastanza secca[40] | Pressione e disagio[40] | 3-8 settimane[12] | Cicatrici, contratture (può richiedere l'escissione e innesti cutanei)[40] | 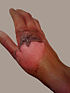
|
| A tutto spessore (terzo grado) | Si estende su tutto il derma[12] | Rigido e bianco/marrone/nero;[12] nessuno sbiancamento[40] | Come il cuoio[12] | Senza dolore[12] | Molto lunga (mesi) e incompleta[12]; necessità di autotrapianto o trapianto di tessuto epidermico sintetico | Cicatrici, contratture, amputazione (raccomandata escissione precoce)[40] | 
|
| Quarto grado | Si estende per tutta la pelle fino all'adipe, ai muscoli e alle ossa[12] | Nero; carbonizzato con escara | Secca | Senza dolore | Richiede escissione[12] | Amputazione, significativa compromissione funzionale e, in alcuni casi, decesso[12] | 
|
Diagnosi
[modifica | modifica wikitesto]Le ustioni possono essere classificate in base alla profondità, al meccanismo della lesione e all'entità delle lesioni associate. La classificazione usata più comunemente è basata sulla profondità della lesione. La profondità di un'ustione è di solito determinata tramite un esame visivo, anche se talvolta può essere indicata una biopsia.[12] Può essere difficile determinare con precisione la profondità di una bruciatura per mezzo di un singolo esame e perciò può essere necessario ripeterlo in più giorni.[26] Negli ustionati che lamentano anche mal di testa o vertigini e hanno avuto bruciature dovute al fuoco, si può sospettare un avvelenamento da monossido di carbonio.[44] Anche l'avvelenamento da cianuro può essere valutato.[26]
Dimensione
[modifica | modifica wikitesto]
La dimensione di un'ustione viene misurata come percentuale della superficie corporea totale (TBSA – Total body surface area, in lingua inglese).[12] La maggior parte delle ustioni (70%) coinvolgono meno del 10% della superficie corporea totale.[10] Le ustioni di primo grado, che sono di colore rosso e non presentano vesciche, non vengono incluse in questa stima.[12]
Ci sono una serie di metodi per determinare la TBSA, tra cui la «regola del nove», i grafici di Browder e Lund e le stime sulla base della grandezza del palmo.[39] La regola del nove è facile da ricordare, in quanto stima la superficie corporea ustionata usando multipli di 9,[45] ma è precisa solo nelle persone con più di 16 anni di età.[39] Stime più accurate possono essere effettuate utilizzando i grafici di Lund e Browder, che tengono conto delle diverse proporzioni delle parti del corpo negli adulti e nei bambini.[39] La dimensione dell'impronta della mano di una persona (compresi il palmo e le dita) è pari a circa l'1% del loro TBSA.[39]
Gravità
[modifica | modifica wikitesto]| Minore | Moderata | Maggiore |
|---|---|---|
| Adulto <10% TBSA | Adulto 10-20% TBSA | Adulto >20% TBSA |
| Giovane o anziano < 5% TBSA | Giovane o anziano 5-10% TBSA | Giovane o anziano >10% TBSA |
| Spessore <2% | Spessore tra il 2 e il 5% | Spesso >5% |
| Danno da corrente ad alta tensione | Ustione da corrente ad alta tensione | |
| Possibile danno da inalazione | Danno da inalazione conosciuto | |
| Bruciature circoscritte | Bruciature significative su faccia, articolazioni, mani o piedi | |
| Altri problemi medici | Altri danni correlati |
Al fine di determinare la necessità di un ricovero in un centro specializzato, è stato ideato un sistema di classificazione. Con questo sistema, le ustioni possono essere classificate come «gravi», «moderate» o «lievi». Ciò viene valutato sulla base di una serie di fattori, tra cui la superficie totale corporea interessata, il coinvolgimento di zone anatomiche specifiche, l'età della persona e le eventuali lesioni associate.[44]
Lesioni minori in genere possono essere gestite a domicilio, ustioni moderate spesso necessitano di un ricovero in ospedale, mentre le alterazioni gravi devono essere trattate in centri specializzati per grandi ustionati.[44]
Evoluzione clinica
[modifica | modifica wikitesto]I processi riparativi intervengono nelle situazioni più gravi, ovvero dal secondo grado in poi, dal momento che nelle ustioni di primo grado l'epidermide colpita si rigenera facilmente.
Nelle ustioni di secondo grado la durata del processo di guarigione dipende in misura considerevole dall'estensione della lesione, anche se in ogni caso la riparazione permette di ritornare perfettamente alla normalità. Le cellule epiteliali nel bordo delle lesione si possono riprodurre e ricostruire l'epitelio.[46] L'architettura generale del tessuto non sarà modificata perché non sono stati colpiti gli annessi cutanei.
Nelle ustioni di terzo grado gli annessi cutanei colpiti non saranno più rigenerati e la riparazione del tessuto avviene attraverso sostituzione con tessuto fibroso con perdita funzionale nella zona del danno. Rilevante, soprattutto se il danno è esteso (10-20% superficie corporea), è la perdita delle ghiandole sudoripare per la termoregolazione, che rende il paziente più soggetto a colpi di calore.[46]
Fase acuta o dello shock
[modifica | modifica wikitesto]Si verifica nelle prime ore dopo l'infortunio, quando il passaggio di plasma dai vasi all'interstizio provoca disidratazione e ipoprotidemia. Ciò è dovuto al fatto che l'ustione ha reso i capillari permeabili al plasma che in essi scorre, il quale, pertanto, tende a fuoriuscire: tutto questo porta alla diminuzione del volume di sangue che scorre nei vasi e all'aumento della sua viscosità.[47]
In seguito all'ipovolemia si verifica una vasocostrizione compensatoria, in particolare a livello cutaneo e renale. Quest'ultima, in assenza di una terapia sostitutiva adeguata, può portare all'insufficienza renale acuta. In questa fase si manifestano altresì disordini dell'equilibrio idroelettrolitico, in particolare iperkaliemia per distruzione cellulare e iponatriemia per il passaggio di sodio dal letto vascolare all'interstizio. Si può avere inoltre iperglicemia in seguito all'attivazione del sistema adrenergico conseguente al trauma.[47] L'ipossia dei tessuti, insieme ai disordini metabolici che si verificano nel grave ustionato, porta quasi sempre ad acidosi metabolica.[48]
Fase subacuta o tossinfettiva
[modifica | modifica wikitesto]Inizia all'incirca dopo 48 ore dall'ustione. È dovuta al riassorbimento di sostanze tossiche dai tessuti necrotici con conseguente danno a livello epatico e di altri parenchimi. Al tempo stesso la compromissione del sistema immunitario favorisce le complicanze infettive a carico delle aree ustionate.[49]
Fase cronica o distrofico-dismetabolica
[modifica | modifica wikitesto]Si manifesta con calo ponderale (dovuto a iperattività metabolica) e aggravamento dell'ipoproteinemia, che possono portare a scompenso funzionale dei principali organi vitali, manifestandosi con il quadro della sindrome da disfunzione multiorgano (MODS).[50][51][52]
Trattamento
[modifica | modifica wikitesto]Il trattamento dei casi più gravi inizia con la valutazione e la stabilizzazione delle vie aeree, della respirazione e della circolazione dell'infortunato.
Se si sospetta un danno da inalazione, potrebbe rendersi necessaria l'intubazione del paziente;[26][53] a ciò segue la cura della bruciatura stessa. Le persone con alterazioni estese possono essere avvolte all'interno di teli sterili fino all'arrivo in un centro ospedaliero specializzato nel trattamento;[26] le ustioni sono infatti a rischio di infezione e perciò viene generalmente somministrato un richiamo di vaccino antitetanico ai soggetti che non siano stati vaccinati nei cinque anni precedenti.[54][55] Negli Stati Uniti, il 95% degli ustionati che si presentano al pronto soccorso vengono trattati e poi dimessi; il 5% richiede invece un ricovero in ospedale.[5] Con i grandi ustionati, l'alimentazione precoce è importante[37] e la terapia di ossigenazione iperbarica può essere utile in aggiunta ai trattamenti tradizionali.[56]
Liquidi per via endovenosa
[modifica | modifica wikitesto]Ai pazienti che presentano una scarsa perfusione tissutale debbono essere somministrati boli di soluzione di cristalloidi isotonici.[39] Nei soggetti con ustioni estese su più del 15% della superficie corporea (10-20% per i bambini), dovrebbero essere praticati tanto il monitoraggio continuo quanto la somministrazione di fluidi;[39][57][58] nei pazienti con un'estensione di ustioni superiore al 25% del corpo, la somministrazione dovrebbe essere iniziata in regime pre-ospedaliero.[57] La Formula Parkland può aiutare a determinare il volume dei fluidi endovenosi necessari nelle prime 24 ore: la formula si basa sull'estensione dell'ustione e sul peso corporeo del soggetto interessato (4 mL x % superficie ustionata x peso corporeo (kg)); il 50% dei fluidi deve essere somministrato entro le prime 8 ore e il restante 50% nelle seguenti 16 ore;[59][60] l'intervallo di tempo viene calcolato dal momento in cui si è verificata l'ustione e non dal momento in cui è iniziata la somministrazione di fluidi. I bambini necessitano di fluidi con l'aggiunta del glucosio;[26] inoltre, quelli con lesioni da inalazione richiedono più fluidi.[61] Una inadeguata reintegrazione dei liquidi può causare problemi.[62] Le formule sono solo una linea guida: le infusioni dovrebbero mantenere idealmente una diuresi maggiore di 30 mL/h negli adulti o maggiore di 1 mL/kg nei bambini e una pressione arteriosa media maggiore di 60 mmHg.[26] È spesso impiegata la soluzione di Ringer lattato, benché non vi siano prove che sia più efficace della normale soluzione salina;[39] i fluidi cristalloidi appaiono altrettanto validi come i fluidi colloidali.[63] Le trasfusioni di sangue sono necessarie solo in casi rari[12] e in genere sono consigliate quando il livello di emoglobina scende al di sotto dei 60-80 g/L,[64] a causa del rischio di complicazioni associate.[26] Cateteri endovenosi possono essere immessi attraverso la pelle bruciata, per immettere le necessarie infusioni; se non è possibile si può ricorrere ai cateteri intraossei.[26]
Cura delle ferite
[modifica | modifica wikitesto]Il raffreddamento precoce (entro 30 minuti) riduce la profondità dell'ustione e il dolore, ma la cura deve essere somministrata senza eccedere per non provocare ipotermia se l'ustione è estesa:[12][39] il trattamento deve infatti essere effettuato con acqua fredda tra i 10 e i 25 °C e non con acqua ghiacciata, in quanto quest'ultima potrebbe causare ulteriori lesioni.[11][39] Le ustioni chimiche possono richiedere irrigazione estensiva.[12] La pulizia con acqua e sapone, la rimozione del tessuto morto e l'applicazione di medicazioni sono importanti aspetti della cura delle ferite. Se sono presenti delle bolle intatte, non è perfettamente chiaro cosa dovrebbe essere fatto: alcune evidenze preliminari consigliano di lasciarle intatte. Le ustioni di secondo grado devono essere rivalutate dopo due giorni.[11]
Nella gestione delle ustioni di primo e di secondo grado, esistono poche prove di qualità per determinare quale tipo di medicazione sia più idonea.[65][66] È ragionevole trattare le ustioni di primo grado senza fasciature,[11] tuttavia gli antibiotici topici sono spesso raccomandati nonostante non vi siano prove che sostengano il loro uso.[11] La sulfadiazina argentica (un tipo di antibiotico) non è raccomandata in quanto può potenzialmente prolungare il tempo di guarigione.[66] Non vi sono prove sufficienti per sostenere l'uso di medicazioni contenenti argento.[67]
Farmaci
[modifica | modifica wikitesto]Le ustioni possono essere molto dolorose e una serie di diverse opzioni possono essere utilizzate per la gestione del dolore. Queste includono analgesici semplici (come l'ibuprofene e il paracetamolo) e oppioidi, come la morfina. Le benzodiazepine possono essere utilizzate in aggiunta agli analgesici per calmare l'ansia.[11] Durante il processo di guarigione, gli antistaminici e il massaggio o la stimolazione nervosa transcutanea possono essere utili per diminuire il prurito.[41] Gli antistaminici, però, sono efficaci solo per questi scopi nel 20% delle persone.[68] Vi è evidenza sperimentale che supporta l'uso del gabapentin,[41] che può essere ragionevolmente utilizzato in coloro che non migliorano con gli antistaminici.[69][70]
Gli antibiotici per via endovenosa sono raccomandati prima di un intervento chirurgico per i pazienti con ustioni estese per più del 60% del corpo.[71] A partire dal 2008, le linee guida non raccomandano un utilizzo generalizzato per via delle preoccupazioni riguardanti la resistenza agli antibiotici[72] e l'aumento del rischio di infezioni fungine.[26] Tuttavia alcune prove provvisorie mostrano tassi migliori di sopravvivenza nei casi lesioni gravi ed estese.[49][72] L'eritropoietina non si è dimostrata efficace per prevenire o trattare l'anemia nei pazienti con ustioni.[26] Per le ustioni causate da acido fluoridrico, il gluconato di calcio è un antidoto specifico e può essere usato per via endovenosa e/o topica.[25][73][74]
Chirurgia
[modifica | modifica wikitesto]Le ferite che richiedono la chiusura chirurgica con innesti cutanei o lembi dovrebbero essere trattate il più urgentemente possibile.[53][75] Le ustioni circonferenziali degli arti o del torace possono rendere necessaria l'incisione chirurgica della cute fino al tessuto adiposo sottocutaneo, nota come escarotomia.[76] Ciò può risolvere o prevenire problemi di circolazione distale o di respirazione.[76] Non è chiaro se ciò sia utile anche per le ustioni del collo.[76] La fasciotomia (incisione chirurgica decompressiva di una fascia muscolare) può essere necessaria nei casi di ustioni elettriche.[76]
Medicina alternativa
[modifica | modifica wikitesto]Fin dai tempi antichi, il miele è stato utilizzato per aiutare la guarigione delle ferite e può essere utile nelle ustioni di primo e secondo grado.[77][78] Le prove dell'utilità dell'Aloe vera sono molto scarse,[79] anche se potrebbe essere utile nel ridurre il dolore.[42]
Vi sono poche prove a sostegno dell'efficacia della vitamina E sulle cicatrici o sui cheloidi.[80] Il burro non è raccomandato.[81] Nei paesi a basso reddito, un terzo delle ustioni sono trattate con la medicina tradizionale che può includere applicazioni di uova, fango, foglie o sterco di vacca.[69] Il trattamento chirurgico è limitato solo in alcuni casi a causa delle risorse finanziarie insufficienti e della scarsa presenza di centri specializzati.
Prognosi
[modifica | modifica wikitesto]| Estensione | Mortalità |
|---|---|
| <10% | 0,6% |
| 10-20% | 2,9% |
| 20-30% | 8,6% |
| 30-40% | 16% |
| 40-50% | 25% |
| 50-60% | 37% |
| 60-70% | 43% |
| 70-80% | 57% |
| 80-90% | 73% |
| >90% | 85% |
| Inalazione | 23% |
La prognosi è peggiore nei pazienti con ustioni molto estese, negli anziani e nelle donne.[12] La presenza di una lesione da inalazione di fumo, di altre lesioni significative, quali fratture delle ossa lunghe e gravi co-morbidità (ad esempio cardiopatie, diabete, malattie psichiatriche e intenti suicidi) influenzano notevolmente la prognosi.[12] In media, di coloro che sono ricoverati nei centri ustioni statunitensi, il 4% muore[10] con la percentuale direttamente correlata all'entità della lesione da ustione. Ad esempio, ricoverati con aree ustionate di meno del 10% del totale corpo hanno un tasso di mortalità inferiore all'1%, mentre coloro che presentano il 90% di superficie corporea bruciata hanno un tasso di mortalità dell'85%.[82] In Afghanistan, le persone con più del 60% di superficie corporea ustionata raramente sopravvivono.[10] Allo scopo di determinare la prognosi dei grandi ustionati è stato storicamente utilizzato il punteggio Baux, calcolato sommando l'estensione della scottatura (nei termini della percentuale della superficie corporea interessata) all'età della persona.[26][83][84] Tuttavia, con i progressivi miglioramenti nelle cure, non è più molto accurato.[26]
In Europa, a causa delle ustioni, la durata media dell'ospedalizzazione varia da 7 a 33 giorni (mediana da 3 a 18 giorni), con una diminuzione significativa dei tempi che si è riscontrata nel corso del ventennio a cavallo della fine del XX secolo. Nei bambini il ricovero in ospedale è mediamente di 15 giorni, mentre nella popolazione geriatrica la media varia dai 18 ai 26 giorni.[15] Tra i pazienti europei ospedalizzati, la percentuale dei decessi è dell'1,4% ÷ 18% dei casi.[15]
Complicazioni
[modifica | modifica wikitesto]A seguito di una ustione si possono verificare una serie di complicanze: le infezioni sono le più comuni in ordine di frequenza.[10] Altre potenziali complicazioni includono: polmonite, cellulite, infezioni del tratto urinario e insufficienza respiratoria.[10] I fattori di rischio per l'infezione comprendono: ustione superiore al 30% della superficie corporea totale, ustioni a tutto spessore, età limite (gli adolescenti e i bambini hanno una risposta positiva maggiore rispetto agli anziani) o ustioni che coinvolgono le gambe o il perineo.[85] La polmonite si verifica frequentemente in particolare in quelli con lesioni da inalazione.[26]
L'anemia secondaria è comune nelle ustioni a pieno spessore di estensione superiore al 10% della superficie corporea totale.[86] Le ustioni elettriche possono portare alla sindrome compartimentale o rabdomiolisi a causa di disgregazione muscolare.[26] La coagulazione del sangue nelle vene delle gambe è frequente tra il 6% e il 25% delle persone.[26] Lo stato ipermetabolico che può persistere per anni dopo una grave ustione può provocare una diminuzione della densità ossea e una perdita di massa muscolare.[37] I cheloidi si possono formare successivamente a una bruciatura, in particolare in coloro che hanno una giovane età e sono di carnagione scura.[80] A seguito di una bruciatura, i bambini possono avere significativi traumi psicologici e sperimentare il disturbo post traumatico da stress.[87] Le cicatrici possono anche provocare un disturbo dell'immagine corporea.[87] Nei paesi in via di sviluppo significative ustioni possono causare isolamento sociale, con conseguente povertà estrema e abbandono nei bambini.[5]
Prevenzione
[modifica | modifica wikitesto]Storicamente, circa la metà di tutte le ustioni si ritengono prevenibili.[1] I programmi di prevenzione hanno notevolmente diminuito i tassi di gravi ustioni.[11] Le misure preventive includono: limitare le temperature dell'acqua calda, installare rivelatori di fumo e sistemi antincendio, adoperare una corretta costruzione degli edifici e promuovere indumenti resistenti al fuoco.[1] Gli esperti raccomandano di preparare acqua calda al di sotto dei 48,8 °C.[10]
Altri provvedimenti per evitare scottature includono l'utilizzo di un termometro per misurare la temperatura dell'acqua prima di fare il bagno e l'installazione di paraspruzzi sui fornelli.[11] La regolamentazione dei fuochi d'artificio si è resa necessaria per evitare pericolosi incidenti.[88] La limitazione della vendita ai bambini è sicuramente efficace nella prevenzione.[10]
Note
[modifica | modifica wikitesto]- ^ a b c d e f Herndon D (a cura di), Chapter 4: Prevention of Burn Injuries, in Total burn care, 4th, Edimburgo, Saunders, pp. 46, ISBN 978-1-4377-2786-9. URL consultato il 20 giugno 2013 (archiviato dall'url originale il 31 ottobre 2014).
- ^ Robbins e Cotran, Le basi patologiche delle malattie (7ª edizione), Torino - Milano, Elsevier Masson, 2008, ISBN 978-88-85675-53-7.
- ^ C. Colombo et al., Trattato di chirurgia (3ª edizione), Torino, Minerva Medica, 2001, ISBN 88-7711-383-9.
- ^ a b c d e f g h i Herndon D (a cura di), Chapter 1: A Brief History of Acute Burn Care Management, in Total burn care, 4th, Edimburgo, Saunders, p. 1, ISBN 978-1-4377-2786-9. URL consultato il 20 giugno 2013 (archiviato dall'url originale il 9 novembre 2014).
- ^ a b c d e f g h i j k l m MD Peck, Epidemiology of burns throughout the world. Part I: Distribution and risk factors, in Burns: journal of the International Society for Burn Injuries, vol. 37, n. 7, 2011 Nov, pp. 1087-100, DOI:10.1016/j.burns.2011.06.005, PMID 21802856.
- ^ a b c Burn Incidence and Treatment in the United States: 2012 Fact Sheet, su American Burn Association, 2012. URL consultato il 20 aprile 2013.
- ^ a b David Song, Plastic surgery., 3rd ed., Edimburgo, Saunders, pp. 393.e1, ISBN 978-1-4557-1055-3.
- ^ Paul Wylock, The life and times of Guillaume Dupuytren, 1777-1835, Brussels, Brussels University Press, 2010, pp. 60, ISBN 978-90-5487-572-7.
- ^ WHO Disease and injury country estimates, su World Health Organization, 2009. URL consultato l'11 novembre 2009.
- ^ a b c d e f g h i j k l m Herndon D (a cura di), Chapter 3: Epidemiological, Demographic, and Outcome Characteristics of Burn Injury, in Total burn care, 4th, Edimburgo, Saunders, pp. 23, ISBN 978-1-4377-2786-9. URL consultato il 20 giugno 2013 (archiviato dall'url originale il 9 novembre 2014).
- ^ a b c d e f g h i John Marx, Chapter 60: Thermal Burns, in Rosen's emergency medicine: concepts and clinical practice, 7th, Philadelphia, Mosby/Elsevier, 2010, ISBN 978-0-323-05472-0.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae af ag ah ai aj ak al am an Tintinalli, Judith E., Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)), New York, McGraw-Hill Companies, 2010, pp. 1374–1386, ISBN 0-07-148480-9.
- ^ RF Edlich, Farinholt, HM; Winters, KL; Britt, LD; Long WB, 3rd, Modern concepts of treatment and prevention of electrical burns., in Journal of long-term effects of medical implants, vol. 15, n. 5, 2005, pp. 511-32, PMID 16218900.
- ^ a b c d e f g John Marx, Chapter 140: Electrical and Lightning Injuries, in Rosen's emergency medicine: concepts and clinical practice, 7th, Philadelphia, Mosby/Elsevier, 2010, ISBN 0-323-05472-2.
- ^ a b c Brusselaers N, Monstrey S, Vogelaers D, Hoste E, Blot S, Severe burn injury in Europe: a systematic review of the incidence, etiology, morbidity, and mortality, in Crit Care, vol. 14, n. 5, 2010, pp. R188, DOI:10.1186/cc9300, PMC 3219295, PMID 20958968.
- ^ a b c d MD Peck, Epidemiology of burns throughout the World. Part II: intentional burns in adults., in Burns: journal of the International Society for Burn Injuries, vol. 38, n. 5, 2012 Aug, pp. 630-7, PMID 22325849.
- ^ a b RB Ahuja, Bhattacharya, S, Burns in the developing world and burn disasters., in BMJ (Clinical research ed.), vol. 329, n. 7463, 21 agosto 2004, pp. 447-9, PMID 15321905.
- ^ Gupta, Textbook of Surgery, Jaypee Brothers Publishers, 2003, pp. 42, ISBN 978-81-7179-965-7. URL consultato il 20 giugno 2013 (archiviato dall'url originale il 16 ottobre 2013).
- ^ Caroline Bunker Rosdahl, Mary T. Kowalski, Textbook of basic nursing, 9th, Philadelphia, Lippincott Williams & Wilkins, 2008, pp. 1109, ISBN 978-0-7817-6521-3.
- ^ (EN) American Burn Association, National Burn Repository - 2014 (PDF), su ameriburn.org. URL consultato il 25 novembre 2014 (archiviato dall'url originale il 15 luglio 2014).
- ^ Eisen, Sarah; Murphy, Catherine, Training in paediatrics: the essential curriculum, a cura di Murphy, Catherine; Gardiner, Mark; Sarah Eisen, Oxford, Oxford University Press, 2009, pp. 36, ISBN 978-0-19-922773-0.
- ^ a b c S Maguire, Moynihan, S; Mann, M; Potokar, T; Kemp, AM, A systematic review of the features that indicate intentional scalds in children., in Burns: journal of the International Society for Burn Injuries, vol. 34, n. 8, 2008 Dec, pp. 1072-81, PMID 18538478.
- ^ World Health Organization, World report on child injury prevention (PDF), su who.int.
- ^ a b J Hardwicke, Hunter, T; Staruch, R; Moiemen, N, Chemical burns--an historical comparison and review of the literature., in Burns: journal of the International Society for Burn Injuries, vol. 38, n. 3, 2012 maggio, pp. 383-7, PMID 22037150.
- ^ a b I Makarovsky, Markel, G; Dushnitsky, T; Eisenkraft, A, Hydrogen fluoride--the protoplasmic poison., in The Israel Medical Association journal: IMAJ, vol. 10, n. 5, 2008 maggio, pp. 381-5, PMID 18605366.
- ^ a b c d e f g h i j k l m n o p q r s Charles Brunicardi, Chapter 8: Burns, in Schwartz's principles of surgery, 9th, New York, McGraw-Hill, Medical Pub. Division, 2010, ISBN 978-0-07-154769-7.
- ^ RF Edlich, Farinholt, HM; Winters, KL; Britt, LD; Long WB, 3rd, Modern concepts of treatment and prevention of lightning injuries., in Journal of long-term effects of medical implants, vol. 15, n. 2, 2005, pp. 185-96, PMID 15777170.
- ^ Joseph Prahlow, Forensic pathology for police, death investigators, and forensic scientists, Totowa, N.J., Humana, 2010, pp. 485, ISBN 978-1-59745-404-9.
- ^ Kearns RD, Cairns CB, Holmes JH, Rich PB, Cairns BA, Thermal burn care: a review of best practices. What should prehospital providers do for these patients?, in EMS World, vol. 42, n. 1, gennaio 2013, pp. 43-51, PMID 23393776.
- ^ a b John Marx, Chapter 144: Radiation Injuries, in Rosen's emergency medicine: concepts and clinical practice, 7th, Philadelphia, Mosby/Elsevier, 2010, ISBN 0-323-05472-2.
- ^ SJ Balk, Council on Environmental, Health; Section on, Dermatology, Ultraviolet radiation: a hazard to children and adolescents., in Pediatrics, vol. 127, n. 3, 2011 Mar, pp. e791-817, PMID 21357345.
- ^ a b John Krieger, Clinical environmental health and toxic exposures, 2nd, Philadelphia, Pa. [u.a.], Lippincott Williams & Wilkins, 2001, pp. 205, ISBN 978-0-683-08027-8.
- ^ Budd R, Burns associated with the use of microwave ovens, in J Microw Power Electromagn Energy, vol. 27, n. 3, 1992, pp. 160-3, PMID 1432494.
- ^ a b Herndon D (a cura di), Chapter 61: Intential burn injuries, in Total burn care, 4th, Edimburgo, Saunders, 2012, pp. 689–698, ISBN 978-1-4377-2786-9.
- ^ RK Jutla, Heimbach, D, Love burns: An essay about bride burning in India., in The Journal of burn care & rehabilitation, vol. 25, n. 2, 2004 Mar-Apr, pp. 165-70, PMID 15091143.
- ^ Margie Peden, World report on child injury prevention, Geneva, Switzerland, World Health Organization, 2008, pp. 82, ISBN 978-92-4-156357-4.
- ^ a b c d e Rojas Y, Finnerty CC, Radhakrishnan RS, Herndon DN, Burns: an update on current pharmacotherapy, in Expert Opin Pharmacother, vol. 13, n. 17, dicembre 2012, pp. 2485-94, DOI:10.1517/14656566.2012.738195, PMC 3576016, PMID 23121414.
- ^ Ruth Hannon, Porth pathophysiology: concepts of altered health states, 1st Canadian, Philadelphia, PA, Wolters Kluwer Health/Lippincott Williams & Wilkins, 2010, pp. 1516, ISBN 978-1-60547-781-7.
- ^ a b c d e f g h i j k Joyce Granger, An Evidence-Based Approach to Pediatric Burns, in Pediatric Emergency Medicine Practice, vol. 6, n. 1, gennaio 2009.
- ^ a b c d e f g h i j Herndon D (a cura di), Chapter 10: Evaluation of the burn wound: management decisions, in Total burn care, 4th, Edimburgo, Saunders, 2012, pp. 127, ISBN 978-1-4377-2786-9.
- ^ a b c I Goutos, Dziewulski, P; Richardson, PM, Pruritus in burns: review article., in Journal of burn care & research: official publication of the American Burn Association, vol. 30, n. 2, 2009 Mar-Apr, pp. 221-8, PMID 19165110.
- ^ a b EC Lloyd, Rodgers, BC; Michener, M; Williams, MS, Outpatient burns: prevention and care., in American family physician, vol. 85, n. 1, 1º gennaio 2012, pp. 25-32, PMID 22230304.
- ^ Terry Buttaro, Primary Care: A Collaborative Practice, Elsevier Health Sciences, 2012, pp. 236, ISBN 978-0-323-07585-5.
- ^ a b c d edited by S.V. Mahadevan, Gus M. Garmel, An introduction to clinical emergency medicine, 2nd, Cambridge, Cambridge University Press, 2012, pp. 216–219, ISBN 978-0-521-74776-9.
- ^ (EN) Burn Percentage in Adults: Rule of Nines, su emedicinehealth.com. URL consultato l'11 giugno 2015.
- ^ a b Bruno Nardo, Metodologia Clinica e Sistematica Medico-Chirurgica: Lezioni di Chirurgia Generale, Società Editrice Esculapio, 2013, p. 20, ISBN 978-88-7488-666-1.
- ^ a b LH. Evers, D. Bhavsar; P. Mailänder, The biology of burn injury., in Exp Dermatol, vol. 19, n. 9, settembre 2010, pp. 777-83, DOI:10.1111/j.1600-0625.2010.01105.x, PMID 20629737.
- ^ R. Sanchez, [Initial shock from burns. Physiopathology: therapeutic principles]., in Pathol Biol (Paris), vol. 50, n. 2, marzo 2002, pp. 82-92, PMID 11933838.
- ^ a b Branski LK, Al-Mousawi A, Rivero H, Jeschke MG, Sanford AP, Herndon DN, Emerging infections in burns, in Surg Infect (Larchmt), vol. 10, n. 5, ottobre 2009, pp. 389-97, DOI:10.1089/sur.2009.024, PMC 2956561, PMID 19810827.
- ^ Endorf FW, Dries DJ, Burn resuscitation, in Scand J Trauma Resusc Emerg Med, vol. 19, 2011, p. 69, DOI:10.1186/1757-7241-19-69, PMC 3226577, PMID 22078326.
- ^ Blot SI, Pea F, Lipman J, The effect of pathophysiology on pharmacokinetics in the critically ill patient - Concepts appraised by the example of antimicrobial agents, in Adv. Drug Deliv. Rev., luglio 2014, DOI:10.1016/j.addr.2014.07.006, PMID 25038549.
- ^ Ghanimé G, Rizkallah N, Said JM, Epidemiology of major burns at the Lebanese Burn Center in Geitawi, Lebanon, in Ann Burns Fire Disasters, vol. 26, n. 2, giugno 2013, pp. 59-62, PMC 3793879, PMID 24133397.
- ^ a b (NO) Guttormsen AB, Onarheim H, Thorsen J, Jensen SA, Rosenberg BE, [Treatment of serious burns], in Tidsskr. Nor. Laegeforen., vol. 130, n. 12, giugno 2010, pp. 1236-41, DOI:10.4045/tidsskr.08.0391, PMID 20567275.
- ^ Klingensmith M (a cura di), The Washington manual of surgery, 5th, Philadelphia, Pa., Lippincott Williams & Wilkins, 2007, pp. 422, ISBN 978-0-7817-7447-5.
- ^ Karyoute SM, Badran IZ, Tetanus following a burn injury, in Burns Incl Therm Inj, vol. 14, n. 3, giugno 1988, pp. 241-3, PMID 3167589.
- ^ P Cianci, Slade JB, Jr; Sato, RM; Faulkner, J, Adjunctive hyperbaric oxygen therapy in the treatment of thermal burns., in Undersea & hyperbaric medicine: journal of the Undersea and Hyperbaric Medical Society, Inc, vol. 40, n. 1, 2013 Jan-Feb, pp. 89-108, PMID 23397872.
- ^ a b S Enoch, Roshan, A; Shah, M, Emergency and early management of burns and scalds., in BMJ (Clinical research ed.), vol. 338, 8 aprile 2009, pp. b1037, PMID 19357185.
- ^ S Hettiaratchy, Papini, R, Initial management of a major burn: II--assessment and resuscitation., in BMJ (Clinical research ed.), vol. 329, n. 7457, 10 luglio 2004, pp. 101-3, PMID 15242917.
- ^ Renata Fabia, Surgical Treatment of Burns Treatment & Management, su reference.medscape.com, Medscape. URL consultato l'8 ottobre 2014.
- ^ (ZH) Chen Q, Lai XN, Ge HJ, [Comparison of resuscitation with Parkland formula and with improved protocol on hemodynamics in projectile-burn combined wound in dogs with seawater immersion], in Zhongguo Wei Zhong Bing Ji Jiu Yi Xue, vol. 17, n. 1, gennaio 2005, pp. 28-31, PMID 15636708.
- ^ Marc Jeschke, Handbook of Burns Volume 1: Acute Burn Care, Springer, 2012, pp. 77, ISBN 978-3-7091-0348-7.
- ^ FW Endorf, Ahrenholz, D, Burn management., in Current opinion in critical care, vol. 17, n. 6, 2011 Dec, pp. 601-5, PMID 21986459.
- ^ P Perel, Roberts, I, Colloids versus crystalloids for fluid resuscitation in critically ill patients, in Pablo Perel (a cura di), Cochrane database of systematic reviews (Online), vol. 6, 13 giugno 2012, pp. CD000567, DOI:10.1002/14651858.CD000567.pub5, PMID 22696320.
- ^ G Curinga, Jain, A; Feldman, M; Prosciak, M; Phillips, B; Milner, S, Red blood cell transfusion following burn., in Burns: journal of the International Society for Burn Injuries, vol. 37, n. 5, 2011 Aug, pp. 742-52, PMID 21367529.
- ^ J Wasiak, Cleland, H; Campbell, F; Spinks, A, Dressings for superficial and partial thickness burns., in Cochrane database of systematic reviews (Online), vol. 3, 28 marzo 2013, pp. CD002106, PMID 23543513.
- ^ a b Wasiak J, Cleland H, Campbell F, Dressings for superficial and partial thickness burns, in Jason Wasiak (a cura di), Cochrane Database Syst Rev, n. 4, 2008, pp. CD002106, DOI:10.1002/14651858.CD002106.pub3, PMID 18843629.
- ^ MN Storm-Versloot, Vos, CG; Ubbink, DT; Vermeulen, H, Topical silver for preventing wound infection, in Marja N Storm-Versloot (a cura di), Cochrane database of systematic reviews (Online), n. 3, 17 marzo 2010, pp. CD006478, DOI:10.1002/14651858.CD006478.pub2, PMID 20238345.
- ^ JR Zachariah, Rao, AL; Prabha, R; Gupta, AK; Paul, MK; Lamba, S, Post burn pruritus--a review of current treatment options., in Burns: journal of the International Society for Burn Injuries, vol. 38, n. 5, 2012 Aug, pp. 621-9, PMID 22244605.
- ^ a b Herndon D (a cura di), Chapter 64: Management of pain and other discomforts in burned patients, in Total burn care, 4th, Edimburgo, Saunders, 2012, pp. 726, ISBN 978-1-4377-2786-9.
- ^ Sheppard N, Gabapentin in burns, in Arch Trauma Res, vol. 3, n. 1, marzo 2014, pp. e6471, DOI:10.5812/atr.6471, PMC 4080486, PMID 25032175.
- ^ Herndon D (a cura di), Chapter 31: Etiology and prevention of multisystem organ failure, in Total burn care, 4th, Edimburgo, Saunders, 2012, pp. 664, ISBN 978-1-4377-2786-9.
- ^ a b Avni T, Levcovich A, Ad-El DD, Leibovici L, Paul M, Prophylactic antibiotics for burns patients: systematic review and meta-analysis, in BMJ, vol. 340, 2010, pp. c241, DOI:10.1136/bmj.c241, PMC 2822136, PMID 20156911.
- ^ Wang X, Zhang Y, Ni L, et al., A review of treatment strategies for hydrofluoric acid burns: Current status and future prospects, in Burns, giugno 2014, DOI:10.1016/j.burns.2014.04.009, PMID 24946967.
- ^ Strausburg M, Travers J, Mousdicas N, Hydrofluoric acid exposure: a case report and review on the clinical presentation and management [collegamento interrotto], in Dermatitis, vol. 23, n. 5, 2012, pp. 231-6, DOI:10.1097/DER.0b013e31826e457a, PMID 23010832.
- ^ Marc Jeschke, Handbook of Burns Volume 1: Acute Burn Care, Springer, 2012, pp. 266, ISBN 978-3-7091-0348-7.
- ^ a b c d DP Orgill, Piccolo, N, Escharotomy and decompressive therapies in burns., in Journal of burn care & research: official publication of the American Burn Association, vol. 30, n. 5, 2009 Sep-Oct, pp. 759-68, PMID 19692906.
- ^ Jull AB, Rodgers A, Walker N, Honey as a topical treatment for wounds, in Andrew B Jull (a cura di), Cochrane Database Syst Rev, n. 4, 2008, pp. CD005083, DOI:10.1002/14651858.CD005083.pub2, PMID 18843679.
- ^ M Wijesinghe, Weatherall, M; Perrin, K; Beasley, R, Honey in the treatment of burns: a systematic review and meta-analysis of its efficacy., in The New Zealand medical journal, vol. 122, n. 1295, 22 maggio 2009, pp. 47-60, PMID 19648986.
- ^ AD Dat, Poon, F; Pham, KB; Doust, J, Aloe vera for treating acute and chronic wounds., in Cochrane database of systematic reviews (Online), vol. 2, 15 febbraio 2012, pp. CD008762, PMID 22336851.
- ^ a b G Juckett, Hartman-Adams, H, Management of keloids and hypertrophic scars., in American family physician, vol. 80, n. 3, 1º agosto 2009, pp. 253-60, PMID 19621835.
- ^ Carol Turkington, Jeffrey S. Dover ; medical illustrations, Birck Cox, The encyclopedia of skin and skin disorders, 3rd ed., New York, NY, Facts on File, 2007, pp. 64, ISBN 978-0-8160-7509-6.
- ^ a b National Burn Repository, Pg. 10
- ^ Williams DJ, Walker JD, A nomogram for calculation of the Revised Baux Score, in Burns, giugno 2014, DOI:10.1016/j.burns.2014.05.001, PMID 24934520.
- ^ Dokter J, Meijs J, Oen IM, van Baar ME, van der Vlies CH, Boxma H, External validation of the revised Baux score for the prediction of mortality in patients with acute burn injury [collegamento interrotto], in J Trauma Acute Care Surg, vol. 76, n. 3, marzo 2014, pp. 840-5, DOI:10.1097/TA.0000000000000124, PMID 24553558.
- ^ Young, Christopher King, Fred M. Henretig (a cura di), Textbook of pediatric emergency procedures, 2nd, Philadelphia, Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008, pp. 1077, ISBN 978-0-7817-5386-9.
- ^ Curinga G, Jain A, Feldman M, Prosciak M, Phillips B, Milner S, Red blood cell transfusion following burn, in Burns, vol. 37, n. 5, agosto 2011, pp. 742-52, DOI:10.1016/j.burns.2011.01.016, PMID 21367529.
- ^ a b edited by Michael C. Roberts, Handbook of pediatric psychology., 4th, New York, Guilford, 2009, pp. 421, ISBN 978-1-60918-175-8.
- ^ Marc Jeschke, Handbook of Burns Volume 1: Acute Burn Care, Springer, 2012, pp. 46, ISBN 978-3-7091-0348-7.
Bibliografia
[modifica | modifica wikitesto]Specifica
[modifica | modifica wikitesto]- (EN) Marc Jeschke, Handbook of Burns Volume 1: Acute Burn Care, Springer, 2012, ISBN 978-3-7091-0348-7.
- (EN) Carol Turkington, Jeffrey S. Dover Cox, The encyclopedia of skin and skin disorders, 3ª edizione, New York, Facts on File, 2007, ISBN 978-0-8160-7509-6.
- (EN) Herndon D (a cura di), Total burn care, 4ª edizione, Edimburgo, Saunders, 2012, ISBN 978-1-4377-2786-9.
Chirurgia
[modifica | modifica wikitesto]- Bruno Nardo, Metodologia Clinica e Sistematica Medico-Chirurgica: Lezioni di Chirurgia Generale, Società Editrice Esculapio, 2013, ISBN 978-88-7488-666-1.
- (EN) Klingensmith M (a cura di), The Washington manual of surgery, 5ª edizione, Filadelfia, Lippincott Williams & Wilkins, 2007, ISBN 978-0-7817-7447-5.
- (EN) Charles Brunicardi, Schwartz's principles of surgery, 9ª edizione, New York, McGraw-Hill, Medical Pub. Division, 2010, ISBN 978-0-07-154769-7.
- (EN) Gupta, Textbook of Surgery, Jaypee Brothers Publishers, 2003, ISBN 978-81-7179-965-7.
- C. Colombo et al., Trattato di chirurgia, 3ª edizione, Torino, Minerva Medica, 2001, ISBN 88-7711-383-9.
- (EN) David Song, Plastic surgery, 3ª edizione, Edimburgo, Saunders, ISBN 978-1-4557-1055-3.
Medicina dell'emergenza
[modifica | modifica wikitesto]- (EN) edited by S.V. Mahadevan, Gus M. Garmel, An introduction to clinical emergency medicine, 2ª edizione, Cambridge, Cambridge University Press, 2012, ISBN 978-0-521-74776-9.
- (EN) John Marx, Rosen's emergency medicine: concepts and clinical practice, 7ª edizione, Filadefia, Mosby/Elsevier, 2010, ISBN 0-323-05472-2.
- (EN) Tintinalli, Judith E., Emergency Medicine: A Comprehensive Study Guide, New York, McGraw-Hill Companies, 2010, ISBN 0-07-148480-9.
Pediatria
[modifica | modifica wikitesto]- (EN) Eisen, Sarah; Murphy, Catherine, Training in paediatrics: the essential curriculum, a cura di Murphy, Catherine; Gardiner, Mark; Sarah Eisen, Oxford, Oxford University Press, 2009, ISBN 978-0-19-922773-0.
- (EN) edited by Michael C. Roberts, Handbook of pediatric psychology, 4ª edizione, New York, Guilford, 2009, ISBN 978-1-60918-175-8.
- (EN) Young, Christopher King, Fred M. Henretig (a cura di), Textbook of pediatric emergency procedures, 2ª edizione, Philadelphia, Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008, ISBN 978-0-7817-5386-9.
- (EN) Margie Peden, World report on child injury prevention, Ginevra, World Health Organization, 2008, ISBN 978-92-4-156357-4.
Generalista
[modifica | modifica wikitesto]- (EN) Terry Buttaro, Primary Care: A Collaborative Practice, Elsevier Health Sciences, 2012, ISBN 978-0-323-07585-5.
- (EN) Ruth Hannon, Porth pathophysiology: concepts of altered health states, 1ª edizione, Filadelfia, Wolters Kluwer Health/Lippincott Williams & Wilkins, 2010, ISBN 978-1-60547-781-7.
- (EN) Paul Wylock, The life and times of Guillaume Dupuytren, 1777-1835, Bruxelles, Brussels University Press, 2010, ISBN 978-90-5487-572-7.
- (EN) Joseph Prahlow, Forensic pathology for police, death investigators, and forensic scientists, Totowa, Humana, 2010, ISBN 978-1-59745-404-9.
- (EN) Caroline Bunker Rosdahl, Mary T. Kowalski, Textbook of basic nursing, 9ª edizione, Filadelfia, Lippincott Williams & Wilkins, 2008, ISBN 978-0-7817-6521-3.
- Robbins e Cotran, Le basi patologiche delle malattie, 7ª edizione, Torino - Milano, Elsevier Masson, 2008, ISBN 978-88-85675-53-7.
- Mario Umberto Dianzani, Irma Dianzani, Umberto Dianzani, Istituzioni di Patologia Generale, 4ª edizione, Torino, UTET S.p.A. Scienze Mediche, 2004, ISBN 88-02-06211-0.
- (EN) John Krieger, Clinical environmental health and toxic exposures, 2ª edizione, Filadelfia, Lippincott Williams & Wilkins, 2001, ISBN 978-0-683-08027-8.
Altri progetti
[modifica | modifica wikitesto] Wikibooks contiene testi o manuali sull'ustione
Wikibooks contiene testi o manuali sull'ustione Wikizionario contiene il lemma di dizionario «ustione»
Wikizionario contiene il lemma di dizionario «ustione» Wikimedia Commons contiene immagini o altri file sull'ustione
Wikimedia Commons contiene immagini o altri file sull'ustione
Collegamenti esterni
[modifica | modifica wikitesto]- (EN) burn, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- Manuale MSD - Ustioni
| Controllo di autorità | Thesaurus BNCF 46109 · LCCN (EN) sh85018164 · GND (DE) 4062659-3 · BNF (FR) cb11938371r (data) · J9U (EN, HE) 987007292521405171 · NDL (EN, JA) 00568111 |
|---|
| Classificazione e risorse esterne (EN) |
ICD-10: T20-T32; MeSH: D002056; DiseasesDB: 1791; |

